-
*ラストステージにふさわしい葬儀
あれこれ決めておいても自分で取り仕切ることができないのが葬儀です。
しかし自分らしく最後を締めくくるために、どのような葬儀を行いたいか決めておくことは大切です。
葬儀には大きなお金が必要になりますから、自分が希望する葬儀と費用についてはエンディングノートに記載したり家族に伝えておくことを忘れないでくださいね。
◎葬儀について
葬儀全体の希望を決めます。
豪華にしたいのか、世間一般的なものを望むのか。または身内だけで済ませて欲しいのか。
葬儀の生前予約や契約をしている場合は家族にきちんと伝えておいてください。
その他に、葬儀を行なってほしい場所や喪主、戒名や祭壇の飾りなども希望がある場合はある程度決めておいた方がいいと思います。
◎お墓について
まず、埋葬方法はどうして欲しいのか。
自分で準備しているお墓や先祖代々のお墓など決めているのか。
分骨や散骨の希望がある場合も前もって伝えておいてください。
◎法要について
四十九日(三十五日)や一周忌(一周年)に参列して欲しい人、どのような法要にして欲しいかなどの希望を伝えておきます。
三回忌(三周年)以降は法要を行うかどうかも考えておいてください。
最近は葬儀社を通して葬儀を行うのが当たり前になっていますが、一昔前までは地域で執り行っていました。
日本人の寿命が延びて多くの人が80歳90歳で亡くなる時代になった分、社会とのつながりも減り、子の世代でさえ現役を退いているため、盛大な葬儀を執り行うということも少なくなっています。
「家族葬」や「直葬」が増えているのも納得ですね。
そんな中で自分の葬儀を自分でプロデュースする人が増えているそうです。
生前に模擬葬儀をしたり、希望する葬儀の段取りをして見積もりを取り、生前に予約しておくなどです。
エンディングノートに葬儀で使用して欲しい音楽や花、遺影を記入しておくのもいいでしょう。
従来の葬儀(通夜→葬儀→告別式)の他には、こういうものがあります。
自由葬
お花だけの祭壇や故人の好きだった音楽をかけるなど、葬儀社によって様々なプランが用意されている。
家族葬
原則として家族や親しい友人知人以外の会葬者がいない葬儀。
人数が制限されているため、通常は費用を抑えられる。
直 葬
通夜・告別式を行わずに火葬する葬儀。
家族だけの告別式や読経だけを加えるシンプル葬もある。
余命宣告があったりした場合だと、家族も事前に葬儀社の検討をつけているケースもあるでしょうが、多くの場合、死は突然で、本人が亡くなった後の短時間で決定するパターンがほとんどです。
家族葬や直葬は事前に周囲に告知していなければ「なぜ呼んでくれなかったのか!」とトラブルになることもありますので、本人が望む葬儀の形であったと言えるようにエンディングノートなどに自分の希望する葬儀の形を記載しておくことで、残された家族の負担も減らすことができるでしょう。
さて、気になるのが葬儀にかかる費用だと思います。
葬儀費用は大きく分けて4つの項目に分かれます。
①葬儀にかかる費用
②飲食接待にかかる費用
③お寺にかかる費用
④火葬・香典返しにかかる費用
詳しく説明すると…
①は葬儀の斎場や祭壇、葬儀社の人件費など
②は通夜や精進落としの飲食費など
③は読経料、お車代、御善料など
④は火葬費や、通夜・葬儀に参加した方々に渡す返礼品の代金など
どんなお金をどこに支払うのか、きちんと確認しておかないと葬儀社の見積もりに入っていない費用もあり、後々予想外のお金がかかってしまうこともあるので気をつけましょう。
一方、入ってくるお金もあります。『香典』です。
ただし、香典は香典返しの費用も忘れないでください。
香典返しは一般的には「半返し」が相場で、最近ではその場で香典返しを行う「即日返し」が主流になってきているようです。
また、「お礼」と「心付け」も忘れないようにします。
近所の方や会社関係の方がお手伝いに来てくれた際に渡すのが「お礼」で、霊柩車の運転手などに渡すのが「心付け」です。
火葬場については、公営斎場の場合は原則、心付けの受け取りが禁止されています。
このブログを書いていて、思い出したことがあります。
私は自分が結婚式をする際に、プランナーの方とあれこれ相談して自分でプロデュースしました。
「入場にはこの曲を」とか「テーブルはこの花で」というふうに、自分が思い描く結婚式を形にしました。
葬儀に関しても自分がして欲しいことを決めておくのはとても大切なことではないでしょうか。
前にも書きましたが、あなたの人生はあなたが主役の物語です。
そのラストステージはあなた自身で決めて幕を下ろしてみてはいかがでしょうか。
-
*財産を把握する
「財産」と聞くと何か莫大な資産があるように思いますが、マイホーム・銀行口座・株や投資信託など、多かれ少なかれ私たちは財産を持っています。
終活をする中でモノを減らし暮らしを小さくすることも大切なので、クレジットカードや住宅ローン・保証人などの負債も含め、まずは自分の財産状況を全て書き出して把握しておきましょう。
財産の種類
不動産(土地・建物・収益物件・農地など)
・名義、所在地、利用状況を確認
・権利関係を把握
預貯金
・金融機関/支店名/口座番号/連絡先/名義/残高/種類
・暗証番号やパスワードは管理要注意
株式・投資信託など
・名義、商品、評価、証券会社等の確認
生命保険・損害保険
・保険会社名/営業所(代理店名)/証券番号/契約者、被保険者、受取人名義、保険証券の有無/解約辺戻金の等の確認
会員権・骨董品など
・ゴルフ会員権、リゾート会員権などの状況を確認
・権利証や鑑定証の保管
債権・債務・保証人
・契約書、借用書を保管
・借入先/引き落とし口座/借入日/残債/連絡先
クレジットカード
・会社名/カード番号/連絡先
いざという時に必要なものがすぐ準備できるようにしたり、家の中を片付けることによって転倒での怪我を防ぐという目的もある生前整理はしておいた方がいいですね。
不要品の処分が体力的に難しい場合は身内を巻き込んで手伝ってもらいましょう。
すぐに処分できないものでも、「大切なもの」「処分してもいいもの」「保留」という風に段ボールに分けておくと後々の整理がしやすくなります。
財産を把握するには、財産一覧表を作成して「どこに何があるか」「総額いくらあるか」「相続税はかかるのか」を確認します。
自分の死後、家族が見ても分かりやすくしておくと助かると思います。
年会費が無料だからといって使っていないクレジットカードもそのままになっていませんか?
年齢を重ねるごとに管理が難しくなるような財産は徐々に減らすなど定期的に見直し、財産一覧表を更新してくださいね。
-
*遺言書の種類
終活に対するイメージを聞いたところ、「お金持ちの人がすることでしょ?」と言われたことがあります。
多分、その方の中では終活=遺言書のイメージがあったのではないかと思います。
遺言書といえば、テレビドラマでも屋敷に住むお金持ちの主人が亡くなって、その遺産をどうするか・・・というような内容がありますからね。
遺言とはどういうものか。
遺言者(被相続人)が生前に家族や第三者に自分の財産をどのように分けるかというような財産分与の方法を具体的に指定するのが遺言です。
ちなみに、遺言書の作成は民法で定められた法律行為で、15歳以上で意思能力があれば誰でも作成することができます。
作成方法の違いにいくつかの種類があるので、自分に合ったものを選んでください。
『自筆証書遺言』
記入者 本人
証人・立会人 不要
秘密保持 できる
検認 要
長所 費用がかからない
短所 無効となる可能性がある
『公正証書遺言』
記入者 公証人(口述筆記)
証人・立会人 証人2人以上
秘密保持 公証人と証人に内容を知られる
検認 不要
長所 遺言書の存在と内容が確実
短所 手間と費用がかかる
『秘密証書遺言』
記入者 誰でもよい
証人・立会人 証人2人以上と公証人
秘密保持 公証人と証人に存在を知られる
検認 要
長所 遺言書の存在が確実
短所 手続きが複雑
遺言書には、作成方法以外にも長所・短所があります。
例えば、自筆証書遺言は自分で作成できるので費用がかからないというメリットがありますが、内容に不備があれば無効になったり、遺言書自体が見つからないということも考えられます。
紛失や内容の不備、偽造を心配する方は2020年7月10日に自筆証書遺言保管制度が創設されたので、この制度を利用してみてはいかがでしょうか。
費用はかかりますが、紛失や内容の不備、偽造の恐れがなくなり家庭裁判所の検認の手続きも必要ありません。
法務局に出向いたりする手間と費用はかかりますが確実だと思います。
また、遺言者はいつでも保管をやめることもできます。
遺言書を残しておこうと考えている方は「誰に」「何を」「どれだけ」相続させたいか決めておいてください。
遺言は民法の規定より本人の意思が優先されるので、遺言があれば相続人全員で遺産分割協議の必要もなくなります。
反対に遺言がなければ民法に定められている法定相続人に原則法定相続割合で財産が相続されます。
誰に何を渡したいのか希望がある場合や「争続」を防ぎたいのであれば遺言書を作成しておくべきです。
遺言書を書くべき人
・おひとりさま
・離婚・再婚をしている
・子どもがいない
・相続人以外に財産を渡したい
・法定相続割合以外で財産を渡したい
・家庭で所得格差がある
・子どもが多い、子ども同士の仲が悪い
・相続人に認知症や後見人がついている
・内縁の妻(夫)がいる
・兄弟姉妹の誰かが親と同居している
・事業を営んでいる
・生前に特定の相続人に贈与している
・相続させたくない相続人がいる
遺言書を残しておこうとお考えの方は、遺留分を無視した遺言にならないよう、付言事項を書き足すなどして他の相続人の権利や事前の配慮を忘れないようにしましょう。
-
*家系図の必要性
皆さんは普段の生活で家系図を利用することはあまりないと思いますが、終活では家系図がいざという時に役立ちます。
そもそも家系図はご先祖様をたどるという意味合いもありますが、終活では子や孫への連絡簿として使います。
頻繁に親族が集まって顔を合わせるような関係ならいいのですが、今の時代そうではありませんよね。
核家族化が進むとなおさらですが、子供や孫は親族の関係性などをよく知らない場合が多いです。
結婚式やお葬式など、数年に一度顔を合わせる程度では「あの人は誰?」ということがあっても珍しくありません。
終活を進める中で、この機会に家系図を作成してみてはいかがでしょうか。
家系図を作成するには専門業者に依頼する方法もありますが、自分で作成する場合は下記のような情報収集方法があります。
・先祖の墓石を見る
・お寺の過去帳を見る
・戸籍謄本を取る
・親戚等から情報を得る
・法務局で旧土地台帳を閲覧する
インターネットで調べると、家系図の書き方や調べ方なども確認できます。
家系図アプリや家系図テンプレートもあるので、活用してみてくださいね。
家系図を作成する中で、万一の時には誰に連絡するのかを書き込んでおきます。
危篤時、臨終、通夜、葬儀、法要と、これから起こりうるであろう様々な場面でも家系図を見れば誰に声をかければいいのか分かるようにしておくことで、子や孫も助かります。
例えば、弔事を読んでもらう人や物事の段取りをよく知っている人などに印をつけておけば残された家族は迷わなくて済みます。
さらに家系図の中に各人の生年月日や病歴、死亡日、死亡原因なども書き込んでおくと役に立ちます。
その人を知る上で、医療者や介護者が知りたい情報だからです。
分かる範囲で一緒に書いておくことをお勧めします。
親族の中で「しきたりや段取りについてよく知っている人」「人間関係を把握している人」「各人の職業」なども併せて伝えておくことで、残された家族の役に立ちます。
子から親、孫から祖父母に終活を勧めたい時、誕生日や敬老の日を利用して家系図と一緒に家族の写真をプレゼントするのはいかがでしょうか?
普段聞けないような家族のルーツ等の話が聞けたり、終活を勧めるきっかけにもなると思います。
自分が終活をする場合でも、家族が集まった時に家系図を見せながら我が家の事情やルーツを話しておくといいでしょう。
-
*介護について(介護サービスの利用)
今回は、要介護認定で判定が出てからの、実際にサービス利用について説明します。
認定では「要介護1〜5」「要支援1・2」「非該当(自立)」の3つに区分され、受けられるサービスや利用限度が異なります。
☆要介護1〜5
身体上または精神上の障害があるために、6ヶ月継続して日常生活における基本的な動作の全部または一部について常時介護を要すると見込まれる状態。
在宅あるいは施設入所での介護サービスを利用することができる。
☆要支援1・2
身体上または精神上の軽度の障害があるために、6ヶ月継続して日常生活を営むのに支障があると見込まれる状態。
訪問看護や福祉用具のレンタル・購入などのサービスが利用できる。
☆非該当(自立)
歩行や起き上がりなどの日常生活の基本的な動作を自分で行うことが可能。
薬の内服、電話の利用などの手段的日常生活動作を行う能力もある状態。
社会的支援がなくとも生活ができる状態。
介護保険を利用することはできないが、65歳以上であれば市区町村で開催している一般介護予防事業に参加することができる。
また、地域包括支援センターで基本チェックリストを用いた審査を受けることによって、事業対象者と判定された場合には、介護予防・生活支援サービス事業を利用することができる。
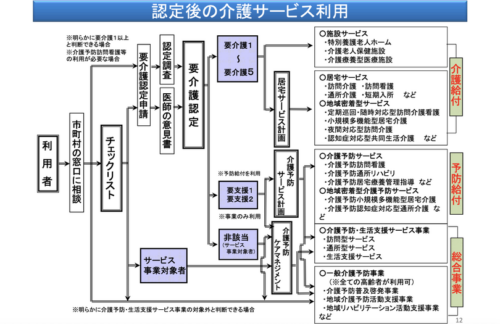
介護(介護予防)サービスを利用するには、介護(介護予防)サービス計画書の作成が必要になります。『ケアプラン』というものですね。
要支援1・要支援2の介護予防サービス計画書は地域包括支援センターに相談し、要介護1以上の介護サービス計画書は介護支援専門員(ケアマネジャー)のいる都道府県知事の指定を受けた居宅介護支援事業者(ケアプラン作成事業者)へ依頼します。
要介護1〜5と認定された方で「在宅」のサービスを利用する場合は居宅介護支援事業者(介護支援専門員)に、「施設」のサービスを利用する場合は施設の介護支援専門員がケアプランを作成します。
要支援1・2と認定された方のケアプランは、お住まいの市町村が実施主体となっている地域包括支援センターに作成を依頼することができるので問い合わせてみてください。
<地域包括支援センターの4つの機能>
①介護予防ケアマネジメント(保健師等を中心に対応)
予防給付、介護予防事業のケアプラン(計画)を作成し、要介護状態等となることを予防し、悪化の防止を図る。
②総合相談・支援(社会福祉士を中心に対応)
住民の各種相談に幅広く対応。
③権利擁護事業(社会福祉士を中心に対応)
高齢者に対する虐待の防止、早期発見その他の権利擁護のための事業を行う。
④包括的・継続的ケアマネジメント(主任ケアマネジャーを中心に対応)
ケアマネジャーの相談・助言、支援困難事例等への指導・助言などを行う。
資料:要介護認定の仕組みと手順(厚生労働省老人保健課)より
-
*介護について(介護サービス利用までの流れ)
介護保険によるサービスを利用するには、まず要介護認定の申請が必要です。
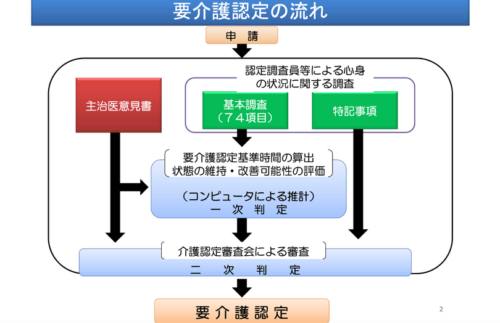
- 市区町村の調査員が自宅や施設等を訪問して、心身の状態を確認するための認定調査を行う。主治医意見書は市区町村が主治医に依頼。(主治医がいない場合は、市区町村指定医の診察が必要)
- 調査結果と主治医意見書の一部項目はコンピュータに入力され、全国一律の判定方法で要介護の判定が行われる。(一次判定)
- 一次判定の結果と主治医意見書に基づき、介護認定調査会による要介護の判定が行われる。(二次判定)
- 市区町村は介護認定調査会の判定結果に基づき要介護認定を行い、申請者に結果を通知。(原則30日以内)
要介護認定には有効期限があります。
新規、変更申請は原則6ヶ月(状態に応じて3〜12ヶ月まで設定)
更新申請は原則12ヶ月(状態に応じて3〜24ヶ月まで設定)
有効期限を過ぎると介護サービスが利用できなくなるので期間満了までに更新申請をしてください。
また、身体の状態に変化が生じた時は有効期間の途中でも要介護認定の変更をすることができます。
私の祖父は初め要介護1でしたが、自分のことが色々できなくなってきた状態の時に再度要介護認定の申請をして要介護3の認定を受けました。
家族の変化を見落とさず、有効期間の途中でも手続きを見直してみてくださいね。
資料:要介護認定の仕組みと手順(厚生労働省老人保健課)より
-
*介護について(保険制度と利用料)
「PPK」と「NNK」をご存知ですか?
「PPK」とはピンピンコロリで耳にしたことがある人も多いのではないでしょうか。
亡くなる直前まで元気に生活し、死ぬ時はあっさり大往生することです。
一方、「NNK」は寝たきりになって亡くなることで、ネンネンコロリと言うそうです。
理想はピンピンコロリだと思いますが、寝たきりにまでならなくても歳を重ねるごとに体力は衰え、自分で身の回りのことができなくなっていくのが現実です。
身体は元気でも認知症を患い、自分のことが分からなくなっているかも知れません。
そんな時に状況に合わせて介護をしてもらう必要が出てきます。
「どこで」「誰に」介護をしてもらいたいか、自分の希望を伝えておくのも終活の一環です。
さて、公的介護保険制度についてですが、お住まいの市区町村(保険者)が制度を運営し、原則40歳以上の被保険者を対象としたのが社会保険制度です。(平成12年4月からスタートした制度)
介護が必要だと市区町村に認定された時、費用の一部を払ってサービスを利用することができます。
介護保険のサービスを利用できる人
<65歳以上の人>(第1号被保険者)
寝たきりや認知症などにより、介護を必要とする状態(要介護状態)になったり、家事や身支度等の日常生活に支援が必要な状態(要支援状態)になった場合。
<40〜64歳までの人>(第2号被保険者)
介護が必要となった原因が、(※1)加齢に伴う16種類の特定疾病により、介護や支援が必要だと認められた方。
(事故などの怪我によって介護が必要になった場合は給付を受けることができない。)
※1「がん(がん末期)」「関節リウマチ」「筋萎縮性側索硬化症」「後縦靭帯骨化症」「骨折を伴う骨粗鬆症」「初老期における認知症」「パーキンソン病関連疾患」「脊髄小脳変性症」「脊柱管狭窄症」「早老症」「多系統萎縮症」「糖尿病性神経障害・糖尿病性腎症及び糖尿病性網膜症」「脳血管疾患」「閉塞性動脈硬化症」「慢性閉塞性肺疾患」「両側の膝関節又は股関節に著しい変形を伴う変形性関節症」
利用料については、介護保険サービスを利用した時の利用者負担額は原則として介護サービスにかかった費用の1割です。
(ただし、一定以上の所得がある方は2割負担となり、さらに所得の高い方は自己負担額が3割になります。)
例えば1万円分の介護サービスを利用した場合に支払う費用は1千円です。
施設を利用した場合は費用の1割負担の他に居住費や食費、日常生活費もプラスされます。
所得の低い人や、月の利用料が高額になった人には負担の軽減措置が設けられているので市区町村に聞いてみてくださいね。
私の祖父は施設に入所する前は、要介護3で毎日の訪問サービス(ヘルパーさん)と週4日の通所サービス(デイサービス)を利用していました。
介護支援専門員(ケアマネさん)が本人や家族の意見を聞きながら介護サービス計画書を作成してくれるので、どのような介護サービスを希望するのか今のうちから考えておくのもいいと思います。
-
*医療について(延命治療)
まずは「尊厳死」と「安楽死」について説明します。
尊厳死とは余命いくばくない状態で、ただ命を長らえるだけの延命治療は行わないでほしいというものです。
延命治療を希望しないのであれば、エンディングノートとは別に『尊厳死宣告書(リビング・ウイル)』という文書を作成しておく方法もあります。
自分の病が治る見込みがなく、死期が迫っている場合に人間としての尊厳を保ったまま死を迎えることを望む旨等を書いておくのが『尊厳死宣告書(リビング・ウイル)』です。
一方、死期が迫っている患者に耐え難い苦痛があり、患者本人が「早く逝かせてほしい」という意思を持っていることが明らかな場合に投薬などにより医師が積極的な医療行為を行い患者を死なせることが安楽死です。
安楽死を合法的に認めている国や州もありますが(オランダ、ベルギー、アメリカのオレゴン州など)日本では患者を安楽死させた事件ではいずれも医師の有罪判決が確定しています。
延命治療とは、死が間近に迫っている患者に対して単に死期を引き延ばすこと(延命)のみを重視した治療のことです。(人工呼吸器や肺蘇生装置など)
医療技術の進歩で多くの命が救われる一方、回復の見込みがないにもかかわらず患者を死なせないためだけの治療が行われていることに疑問を投げかける動きが増えているのも事実です。
延命治療は一度始めると途中でやめることが躊躇されます。
それは、日本では尊厳死に関する法律が整っていないため、医師や医療機関が殺人罪に問われる可能性があるからです。
そういった時に『尊厳死宣告書(リビング・ウイル)』を作成しておけば、家族は医師と相談して中止を行なっても、これは倫理的に認められることです。
例えば、胃瘻(栄養をとるために腹部を小さく切開して胃のあたりの皮膚に孔を開ける処置をして、ここから液体を補給すること)という医療措置が行われている場合、栄養補液を少しずつ減らしていけば結果として尊厳死となるようです。
終活をする中で、延命治療を望まないのであれば家族に伝えておくことが重要です。
自分は延命治療を拒否したいと考えていても、家族にしてみれば一日でも長く生きていてほしいという気持ちから延命治療を行なってしまうことがあるからです。
「これで良かったのか・・・」と、家族が心を痛める悲劇を避けるためにも、自分の意思を伝えておきましょう。
延命治療を拒否する場合でも、「延命はしない」と大まかではなく、「ここまでは受けるけど、この先はやらない」というイメージを本人と家族が共有しておくことが大切です。
-
*医療について(告知と余命宣告)
私が考える終活の中で一番重要だと思うのは、医療と介護についてです。
どちらも本人の意思表示ができるうちに自分の希望を伝えておかないと、ほとんどのことは家族に委ねられます。
ゆっくり考えて結論を出せる場合はいいですが、緊急を要することもあります。
「あなたの大切な家族に万が一のことが訪れた場合、あなたはすぐに結論を出すことができますか?」
病気の告知や余命宣告も昔と今では違ってきています。
医療もののテレビや映画でも、昔は本人に告げず家族だけが呼び出され病名を聞くという場面がよく見られました。
実際、私の祖母も最後まで自分は胃癌だと知らずに亡くなりました。
30年ぐらい前の話です。
しかし今は自分の病名を知った上で病と闘う人が増えています。
反対に病名を知りたくない人もいるでしょう。
病気の告知や余命宣告を「受ける」or「受けない」どちらもあっていいと思います。
あなたはどちらですか?
時間をとって、ぜひ考えていただきたいです。
では、昔と違い告知を希望する人が増えたのはなぜか?
それは自分の病気を受け入れることで今後の治療方針や緩和ケアについても話し合い、一日一日を大切に生きようと考える人が増えたからではないでしょうか。
何も知らされず、言われるがままの治療をして過ごすのと、今の自分の状況を理解して日常生活を送るのとでは違ってきます。
残された時間を「誰と」「どこで」「どのようにして」過ごすのかを自分の意思で決めるということは色々な意味で前向きな行動が取れます。
最近では病院やホスピス以外にも、自宅で最期の時を過ごす人も増えました。
寝たきりになって家族に迷惑がかかると思っても、どのような終末期を過ごしたいか、自分の希望は必ず家族に伝えておいてくださいね。
多くの患者がたどる心の動き
- 否認…自分が死ぬというこの知らせは、嘘か間違いでないかと思う
- 怒り…なぜ、自分が死ななければならないのかと怒りが爆発する
- 取引…何か助かる方法がないかと、さまざまなものにすがろうとする
- 抑うつ…虚無感や無力感に襲われる
- 受容…自分の現状を受け入れていく
キューブラー・ロス(アメリカの精神科医・ホスピス運動の推奨者)
著書『死ぬ瞬間』より引用









